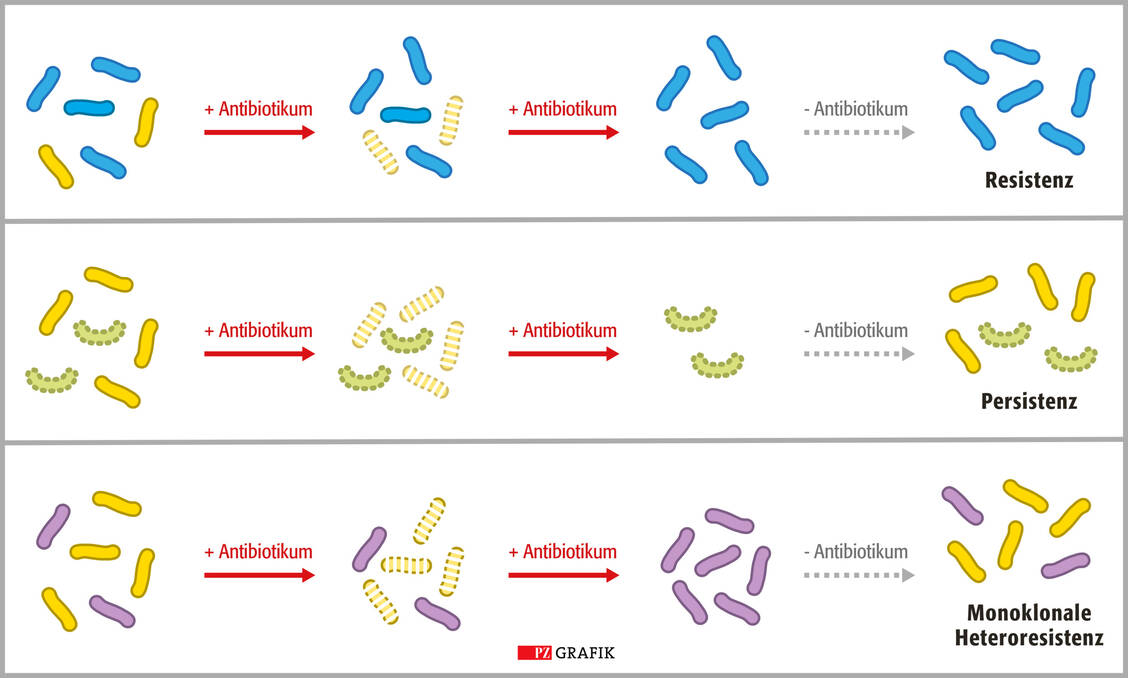
Toleranz bezeichnet den temporären Zustand einer gesamten Population sensitiver Bakterien, die eine vorübergehende Exposition eines Antibiotikums aufgrund ihres aktuellen physiologischen Zustands, zum Beispiel Schlafzustand (Dormanz), Hungern oder reduziertem Metabolismus, überleben. Mit anderen Worten: Es handelt sich nicht im eigentlichen Sinn um eine Resistenz, auch wenn das klinische Bild ähnlich ist. Eine Dormanz kann auch ein extrem langsames Wachstum bedeuten, sodass beispielsweise β-Lactame keine Wirkung entfalten (5). Im Unterschied zur Resistenz, die meist spezifisch gegen ein Antibiotikum oder eine Wirkstoffgruppe besteht, können Bakterien gegen mehrere (bakterizide) Antibiotika tolerant sein.