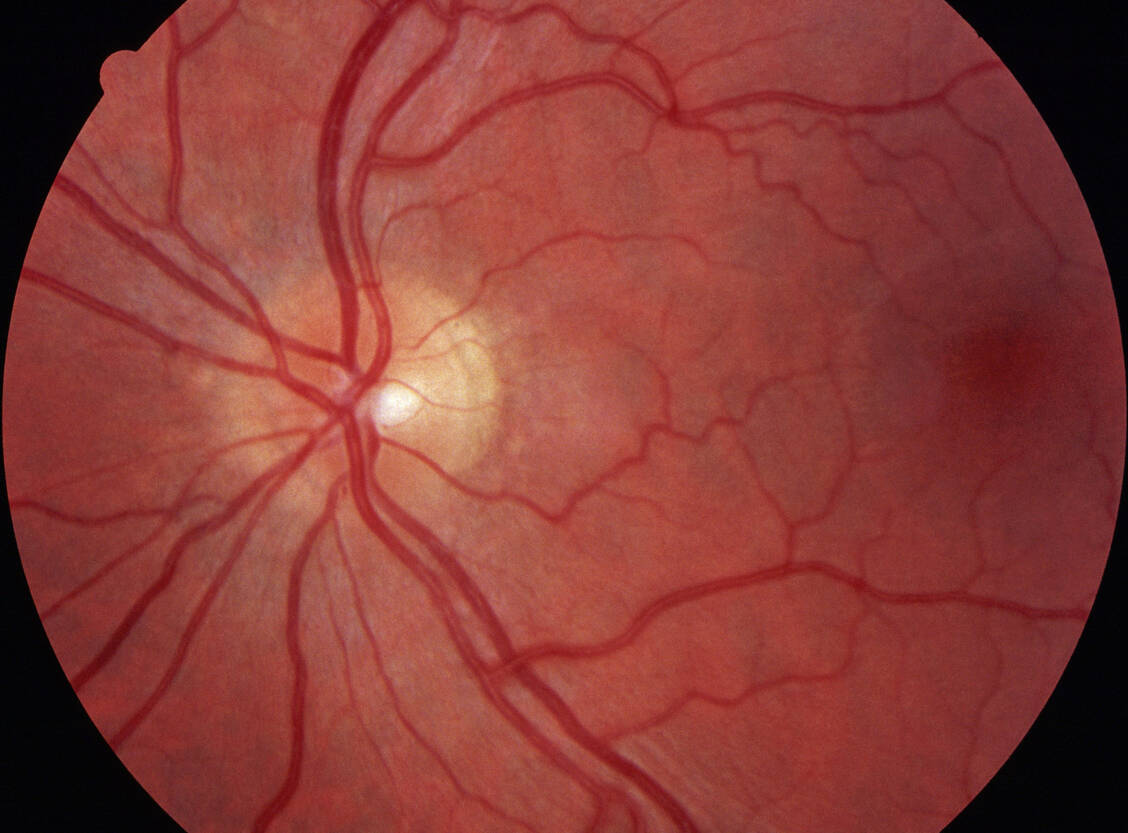
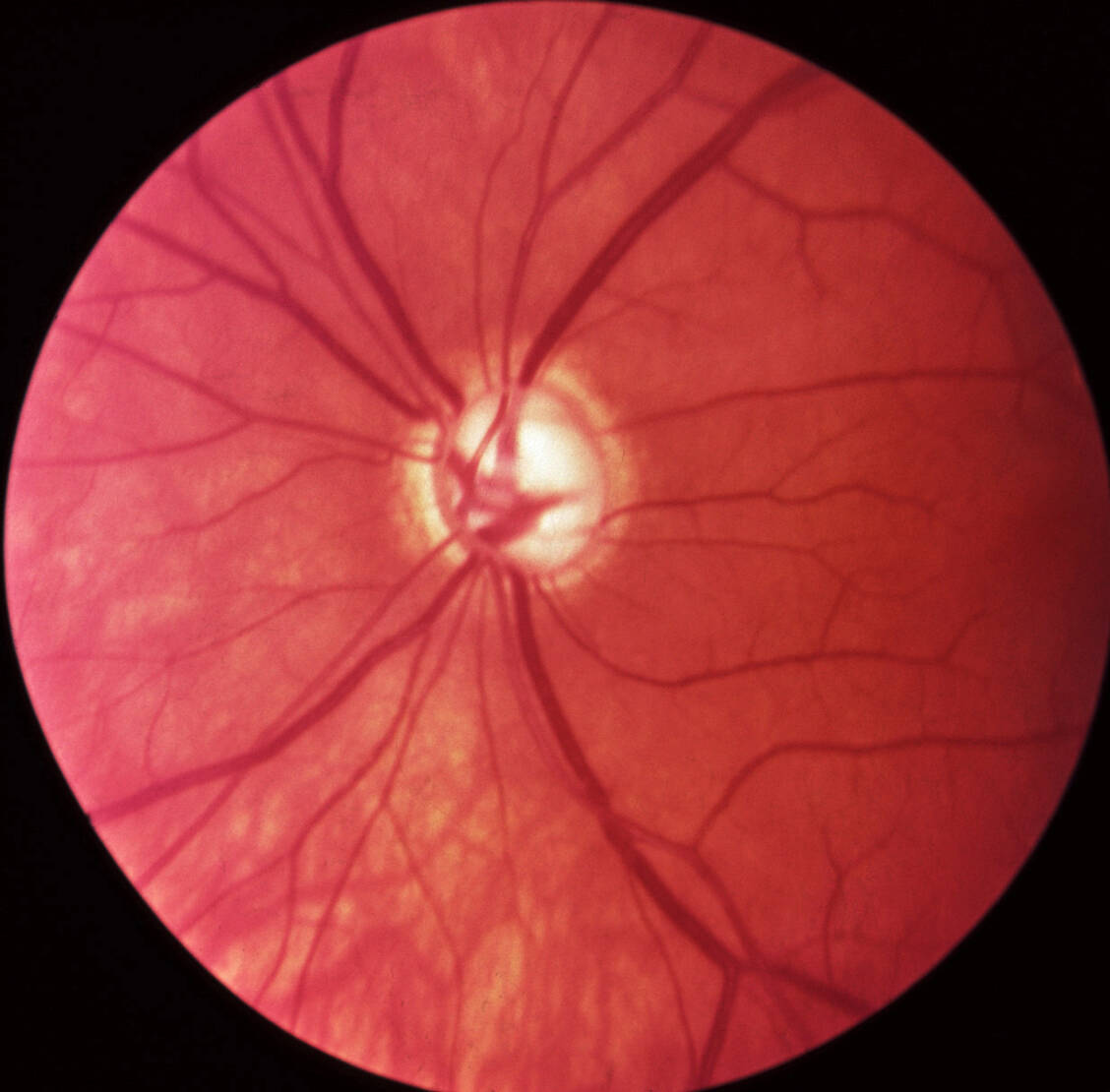
Für alle Augentropfen zur Augeninnendrucksenkung gilt: Um die systemische Wirkung zu reduzieren, sollten die Patienten nach der Anwendung die Augen für zwei bis drei Minuten schließen und mit dem Zeigefinger den Tränenkanal im inneren Augenwinkel sanft zudrücken.
Konservierungsmittelfreie Präparate ohne Benzalkoniumchlorid können die lokale Verträglichkeit verbessern. Bei Nebenwirkungen wie trockenen Augen kann ein in ausreichendem zeitlichen Abstand gegebenes Tränenersatzmittel helfen, zum Beispiel mit Hyaluronsäure.
Generell ist die Adhärenz bei der Glaukomtherapie oft schlecht, weil die Patienten kaum Beschwerden haben und durch die Tropfen keine Besserung, sondern unerwünschte Nebenwirkungen erfahren. Das Apothekenteam kann die Therapietreue fördern, wenn es bei der Abgabe immer wieder darauf hinweist, dass das regelmäßige Tropfen wichtig ist, um eine Verschlechterung der Sehfähigkeit und langfristig eine Erblindung zu vermeiden.