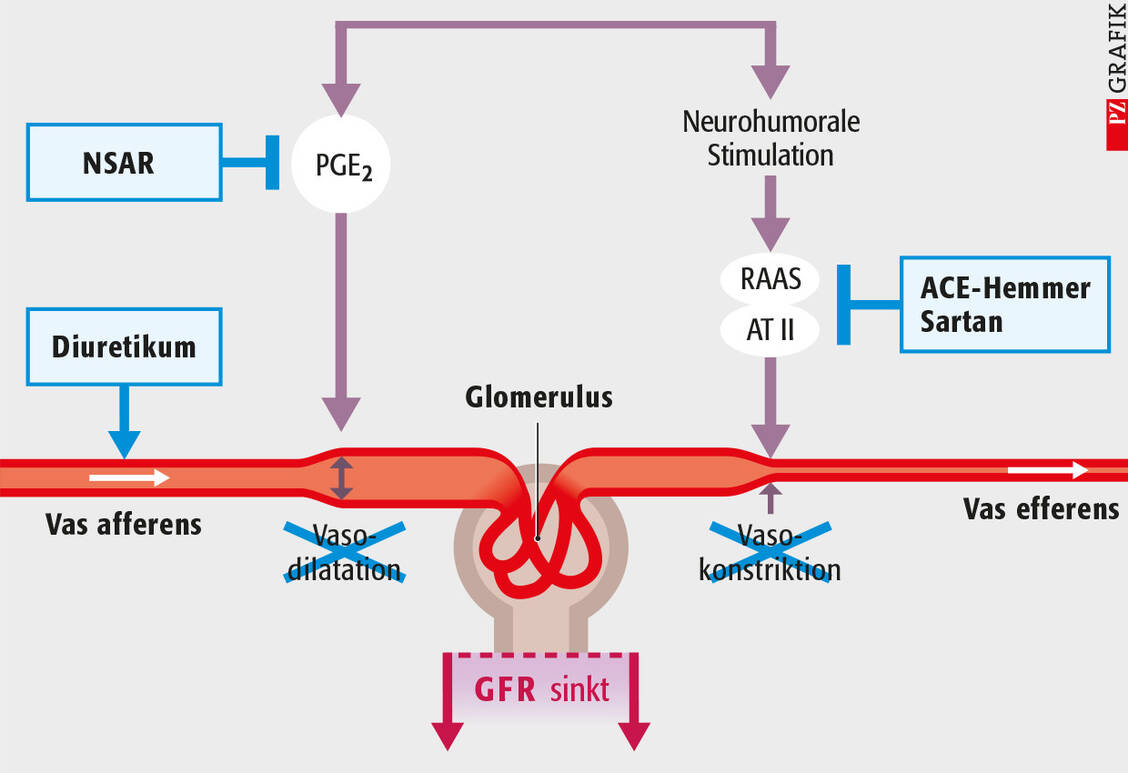
Im Sport haben harntreibende Substanzen wie die klassischen Diuretika Missbrauchspotenzial, denn sie beeinflussen die Ausscheidung und den Nachweis von Dopingsubstanzen. So kann ein Sportler unter Diuretika-Einnahme sehr rasch mehrere Liter Flüssigkeit und damit Kilogramm Körpergewicht verlieren. Daher werden diese Mittel bei Sportarten, die in Gewichtsklassen eingeteilt sind, zum Beispiel Boxen oder Gewichtheben, missbräuchlich verwendet. Auch Bodybuilder setzen Diuretika ein, um durch den Flüssigkeitsverlust Muskelpartien deutlicher zu definieren.
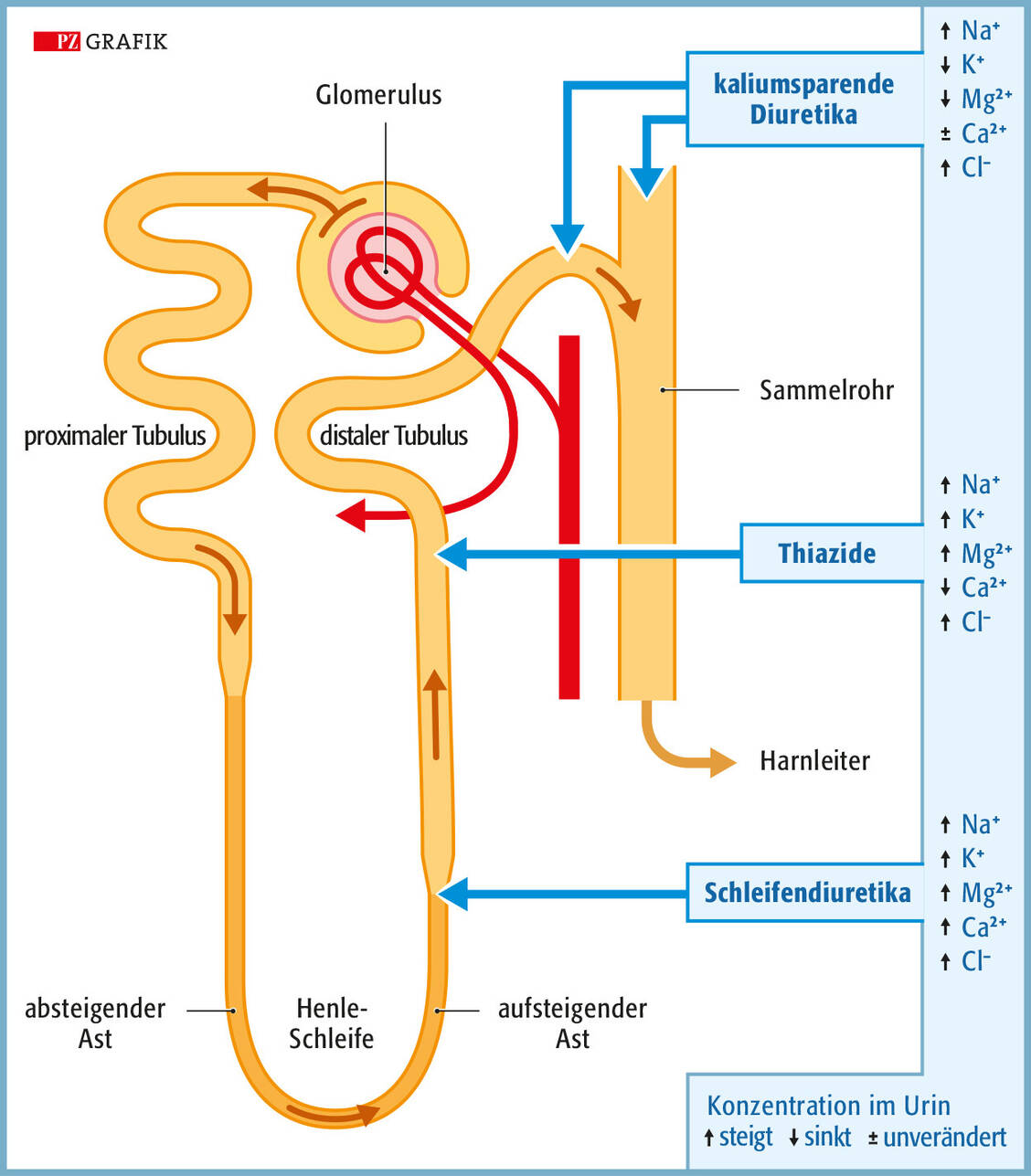
Die WADA (World Anti-Doping Agency) listet unter anderem Diuretika wie Azetazolamid, Amilorid, Chlortalidon, Furosemid, Indapamid, Spironolacton, alle Thiazide, Torasemid und Triamteren als verbotene Substanzen auf.