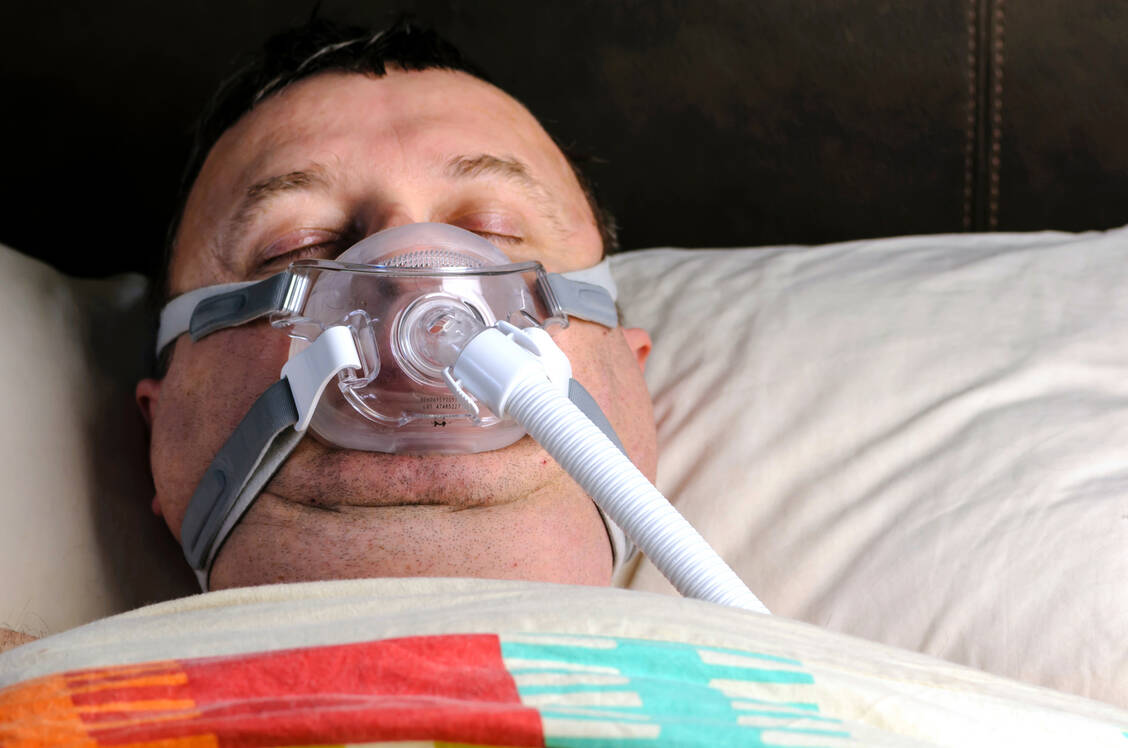
Das obstruktive Schlafapnoe-Syndrom (OSAS) betrifft nicht nur »dicke« Männer, sondern auch normalgewichtige junge Männer und Frauen. Neben dem Leitsymptom »vermehrte Tagesschläfrigkeit« (siehe auch Titelbeitrag in PZ 48/2023) können sich unspezifische Symptome wie Reizbarkeit, Gedächtnis- und Konzentrationsstörungen, Nykturie, Nachtschweiß sowie Potenzprobleme zeigen. Bei Frauen stehen oftmals die atypische Symptomatik von Ein- und Durchschlafproblemen sowie depressive Verstimmungen im Vordergrund. Schwere Atempausen und Schnarchen sind bei ihnen seltener (4, 10).
Bei Kindern und Jugendlichen kann eine nächtliche Unruhe, Schwitzen, Enuresis (Bettnässen) und behinderte Nasen- oder Mundatmung am Tag auf ein Schlafapnoe-Syndrom hinweisen. Schnarchen kann auftreten, muss aber nicht. Auch die Tagesschläfrigkeit ist bei Kindern eher selten. Häufiger sind Konzentrationsprobleme, Kopfschmerzen, Unruhe oder Hyperaktivität.
Menschen mit Hypoventilationssyndromen klagen in der Erkrankungsfrühphase oft über leichte Atemnot bei körperlicher Belastung. Später machen sich diese Syndrome häufig durch unspezifische Symptome wie Tagesschläfrigkeit. Kopfschmerzen, Konzentrationsschwäche sowie Ein- und Durchschlafstörungen bemerkbar. Es werden aber auch Angststörungen, depressive Verstimmungen sowie eine zunehmende eingeschränkte Mobilität und Erschöpftheit beschrieben (1, 9).